Jeanne Brugère-Picoux
Professeur honoraire de pathologie médicale du bétail et des animaux de basse-cour (Ecole nationale vétérinaire d’Alfort), membre de l’Académie nationale de médecine, ancienne présidente de l’Académie vétérinaire de France

En 1947, les chercheurs A. Haddow et W. Bearcroft, travaillant sur le virus de la fièvre jaune à l’Institut ougandais de recherche à Entebbe, découvrent dans la forêt Zika un autre virus chez un singe rhésus présentant une hyperthermie. Ils reproduisent aussi la maladie chez des souris. L’année suivante, ils isolent ce même virus chez des moustiques Aedes africanus, vecteurs de la fièvre jaune. Si, pendant près de sept décennies, ce virus Zika est resté une curiosité virologique, il importe de rappeler que les chercheurs de l’Institut d’Entebbe avaient continué de l’étudier, allant même jusqu’à se l’inoculer (W. Bearcroft) pour démontrer son effet pathogène (les symptômes ont été discrets avec une légère hyperthermie et une migraine). Ils concluent alors : «L’absence de la reconnaissance de la maladie chez l’homme causée par le virus Zika ne signifie pas nécessairement que la maladie est rare ou sans importance». Plus tard, il a fallu deux contaminations de laboratoire (l’un à l’Institut d’Entebbe, l’autre dans un autre institut au Mozambique) pour que l’on découvre d’autres symptômes, notamment cutanés (éruption maculo-papuleuse) et le potentiel pathogène du virus Zika. On peut d’ailleurs remarquer qu’il a souvent fallu des accidents de laboratoire pour comprendre le rôle pathogène des arbovirus pour l’espèce humaine.
L’infection humaine par le virus Zika est restée anecdotique en Afrique et en Indonésie jusqu’à la découverte surprenante d’une épidémie due à ce virus en Micronésie dans l’île de Yap en 2007. Cette maladie ressemblait alors à de la dengue mais avec des troubles cutanés [1].
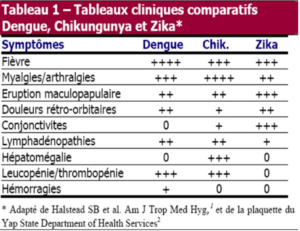
Quelques cas importés ont été signalés dans certains pays (Australie, Etats-Unis) jusqu’à l’annonce d’une nouvelle épidémie en 2013 en Polynésie française avec 333 cas confirmés et 19 000 suspicions. Il est possible que cette épidémie ait été à l’origine de 42 cas de Guillain-Barré ainsi que de 18 malformations congénitales, dont 13 microcéphalies et 5 bébés nés avec un trouble de la déglutition, dont 2 décédés depuis. En fait il n’était pas toujours facile de distinguer l’infection due au virus Zika de la Dengue ou du Chikungunya, plus connus des praticiens (cf. tableau I). Puis un premier cas autochtone est déclaré en Nouvelle-Calédonie le 21 janvier 2014. En juillet 2015, dans un rapport publié le 10 août, le Haut conseil de la santé publique annonce que «les conditions pour une transmission autochtone du virus Zika en métropole sont réunies» du fait de la présence du moustique tigre en France.
Le Brésil a annoncé des cas autochtones à partir de mai 2015. Fin décembre 2015, ce même pays a suspecté un risque de préjudice grave de microcéphalie pour les nouveau-nés lors d’une atteinte des mères par le virus Zika pendant leur grossesse. Très rapidement, d’autres pays ont identifié ce virus devenu médiatique. De janvier 2007 au 25 février 2016, 52 pays ont déclaré des cas autochtones, le principal vecteur étant le moustique tigre Aedes aegypti [2].
L’annonce brésilienne d’un risque de préjudice grave lié au neurotropisme du virus pour les fœtus a amené l’Organisation mondiale de la santé à déclarer que le virus Zika devenait une «urgence de portée internationale de la santé publique». Cette annonce a aussi alerté les médias dans le monde entier. Pourtant l’importance réelle de ce risque à l’échelon d’un pays reste encore incertaine du fait du faible nombre de preuves scientifiques. Certes, il existe des cas particuliers permettant de suspecter un effet tératogène du virus Zika comme, par exemple, celui d’une femme slovène enceinte contaminée au Brésil à la 13e semaine de grossesse [4]. Revenue en Slovénie, une microcéphalie et de graves malformations cérébrales sont observées sur le fœtus à 29 et 32 semaines. Un avortement thérapeutique a été décidé et le virus Zika a été retrouvé uniquement dans l’encéphale du fœtus. D’autres observations signalent la présence du virus Zika dans le tissu cérébral de nouveau-nés mort-nés atteints de microcéphalie, voire dans le placenta et les tissus fœtaux lors d’avortements spontanés, les mères ayant présenté des symptômes pendant leur grossesse.
Risque surévalué ou réel ?
Comme l’a souligné R. St. John, qui fut directeur général de la santé publique du Canada, l’importante réaction médiatique liée au virus Zika a peut-être été amplifiée avec notre système de communication instantanée par Internet. Malgré la frénésie que nous avons connue sur les dernières découvertes sur ce virus, nous avons encore beaucoup trop d’incertitudes sur les risques réels de transmission de la maladie autrement que par les moustiques, qu’il s’agisse de la présence du virus dans la salive, dans l’urine, dans le sang ou dans le sperme. Y a-t-il réellement un risque de transmission sexuelle ou par transfusion sanguine ?
La preuve d’un lien entre les cas de microcéphalie et le virus Zika n’est pas encore certaine. N’y a-t-il pas eu un surdiagnostic de ces cas au Brésil alors que la Colombie, pays également fortement touché par ce virus, n’a pas déclaré cette atteinte tératogène. Pourtant les conséquences d’une telle suspicion sont importantes, en particulier par les conseils aux femmes enceintes ou susceptibles de l’être ainsi qu’aux voyageurs vers les pays touchés (report de la grossesse conseillé dans certains pays, voyages déconseillés ou annulés vers les pays atteints, avortements thérapeutiques, risque lié aux transfusions sanguines, menace potentielle pour les participants aux jeux olympiques de Rio, etc.). On a pu ainsi constater une diminution du nombre des voyages vers les pays considérés touchés par ce virus.
De plus, puisque «lorsque l’on cherche, on trouve !», il est évident que l’on va découvrir la présence du virus Zika dans d’autres pays. Mais des recherches sont encore nécessaires pour évaluer le risque d’une transmission autre que par les moustiques (un nouveau cas de transmission par la voie sexuelle, le premier en France, vient d’être annoncé le 27 février 2016). La découverte récente d’une transmission autre que par les moustiques de l’encéphalite japonaise, due à un autre flavivirus chez le porc, démontre que nous avons encore à apprendre sur cette famille virale redoutable. Le développement et la disponibilité de tests rapides et fiables permettront une surveillance accrue et une meilleure évaluation du nombre de cas asymptomatiques ainsi que du risque de microcéphalie ou de syndrome de Guillain-Barré. De même, la mise au point rapide d’un vaccin polyvalent efficace à la fois contre la dengue, le chikungunya et le virus Zika peut être très utile dans l’avenir.
En conclusion, les conseils de prudence devant les incertitudes des risques réels liés au virus Zika sont justifiés, notamment pour les femmes enceintes. Mais il ne s’agit que d’un principe de précaution qui ne doit pas être amplifié à l’extrême. Il y a sans aucun doute un problème mais les faits scientifiques sont trop peu nombreux pour évaluer l’ampleur de la menace potentielle.
D’autres pistes ne doivent pas êtres négligées comme, par exemple, le risque lié à l’emploi intensif d’un insecticide, le pyriproxyfène, dans les régions touchées depuis fin 2014. Ce risque, où l’antidote serait plus nocif que la maladie, a été dénoncé par des médecins argentins et brésiliens mais il n’a pas été démontré. N’oublions pas l’alerte que nous avons connue en 2005 avec l’OMS sur la «grippe aviaire» due au virus influenza aviaire hautement pathogène H5N1, considérée comme la future pandémie mondiale.

